发热病人输血:先降温还是先输血?
听到的一个病例,一个危重的多发伤病人入院,病人合并有颅脑外伤,胸部损伤,骨盆骨折,四肢骨折等,心率140多次每分,呼吸快,血压90/61mmHg。急查血实验室结果显示病人血红蛋白65g/L,医生下达输血医嘱,血回来以后护士测量病人体温后告知管床医生病人体温38.6度,担心输血过程中病人体温继续升高无法判断是否出现输血发热的不良反应,是否可等体温下降至38度以下后再输血。医生回答是立刻马上输,而且是加压输血。输血完毕后病人心率下降至正常,生命体征恢复正常。
此病例中,给病人输血只是治疗方案中的一个治疗法,此文抛开其他治疗方案不谈,只谈需输血的非感染多发伤病人发热到底要不要输血。
对于本文的病人来说,伤后入院体温升高同时需要输血,我们要选择输血而不是等体温下降到正常后再输血。
为什么?首先,对于创伤危重病人来说,发热≠不能输血。随着医学的发展,越来越多的证据表明,在许多情况下非致热原可以刺激炎症反应,如脑部创伤引起的发热。多数情况下,发热仅仅表现为一种症状,因而明确其原因要详细询问病史及体格检查。美国重症医学学会、国际疾病标准分类及美国感染性疾病学会把发热定义为核心体温达到38.3℃或更高,即不管是何种原因,体温高于正常人体体温上限都称之为发热。在我国,临床上按热度高低将发热分为低热(37.3~38℃)、中等度热(38.1~39℃)、高热(39.1~41℃)及超高热(41℃以上)。研究住院患者的发热原因,全身性感染引起的占74%,其余发热者因恶性肿瘤、组织缺血和药物反应这三个原因引起的占大多数,神经源性发热及内分泌疾病相关性发热则比较罕见。而在ICU中非感染性发热亦很常见。
ICU病人非感染性发热病因

其次,对于伤后立即入院的创伤危重病人来说,我们遵循“先救命后治病” 的原则。盆腔损伤的死亡率高达约8%~15%,导致死亡的主要原因是大量失血和严重合并损伤,如盆腔出血和/或头部、腹部或胸部的相关损伤有关。对于多发伤危重病人来说,无论盆腔损伤的严重程度如何,须按照不延误治疗的首要原则进行诊断、治疗和护理。
对于此病例,因为纠正休克立即输血比等待体温下降再输血更为紧迫,所以在输血和发热面前我们需要先给病人输血,同时密切监测病人的生命体征,配合医生进行治疗。
Young P J 等人在Intensive Medical 发表的《When less is more in the active management of elevated body temperature of ICU patients》一文中提到当危重病患者体温升高时,何时该开始积极的处理。(见下图)
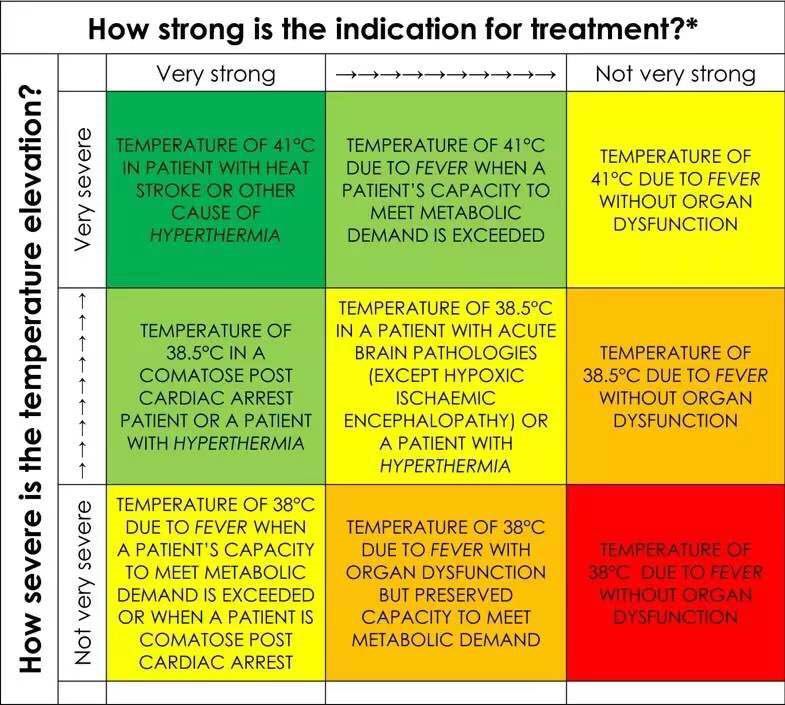
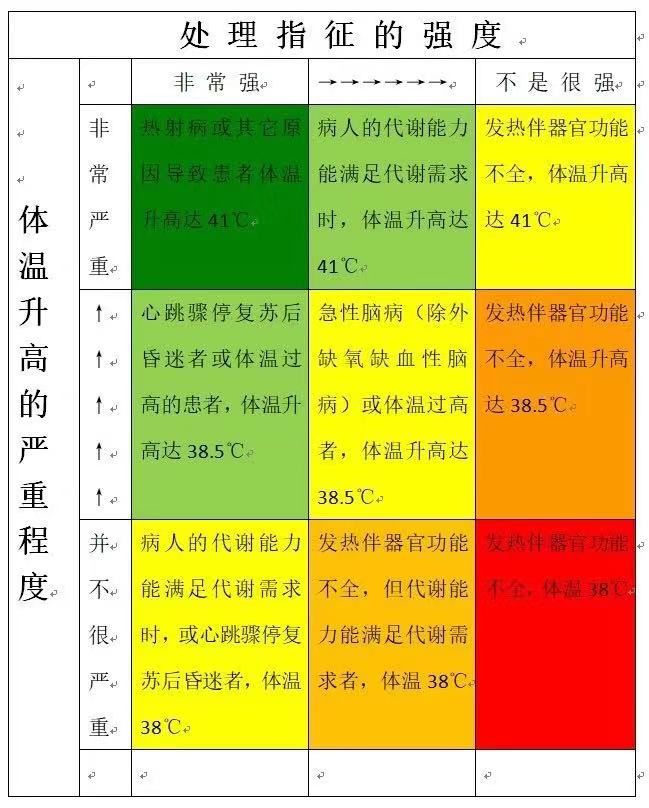
(注:当危重病患者体温升高时,何时该开始积极的处理。深绿色背景框反映的是体温严重升高并有强烈的治疗指征,此时给予积极的降温处理是非常合理的;红色背景框列出的是无需积极干预处理体温的情况;其它颜色背景框列出了不同程度的体温升高与不强度的处理干预指征。)
第三,发热病人输血过程中出现若出现体温继续升高要如何处理。根据2014年国家出台的围手术期输血指南,我们可以看到输血中最常见的不良反应为非溶血性发热、过敏反应和溶血反应。非溶血性发热多发生在输血后 15 分钟~2 小时,可伴皮肤潮红和头痛,多无血压变化,症状持续少则 30 分钟~2 小时即可缓解,通常无需过多干预。其机制暂不明确,一般认为与受血者体内产生抗白细胞、血小板抗体,以及 HLA 相关抗体有关。预防上则以全面了解病史、输血器具严格消毒为主。输血引起的输血相关急性肺损伤(TRALL)虽然也伴有发热,但是其临床症状还包括严重低氧血症、呼吸困难,肺水肿,低血压,据估计,其临床发病率为1—2/5000例输血。
Meghan Delaney等人的一篇综述中提到在输血过程中体温升高的处理:对于因原发疾病或者治疗而持续发热的病人,如果可能——①尽量避免在病人体温升高时输血,②在输血前给与退热药,③如果较基础体温上升≥1℃予以治疗包括停止输血,有指征病人送血培养,④报告输血科,把血制品和患者血样送输血科。对于创伤发热病人的治疗和护理应该由发热的根本原因来指导,不能因为病人发热就不能输血或者延迟输血时间,该输的血要输,该降温的要降温,但在输血过程中依旧要密切监测病人生命体征,若在输血过程中病人突发高热应配合医生结合临床表现查明高热原因,采取必要的降温措施。毕竟及时识别急性输血反应,停止输血,正确诊断,正确治疗,加强临床科室与输血科,实验室的沟通同等重要。
参考文献:[1] Walter E J , Hanna-Jumma S , Carraretto M , et al. Thepathophysiological basis and consequences of fever[J]. Critical Care, 2016,20(1):200.[2] Kaul DR, Flanders SA, Beck JM, Saint S. Incidence, etiology, riskfactors, and outcome of hospital-acquired fever. J Gen Intern Med.2006;21(11):1184–7[3] 黄光斌, 胡平. 严重骨盆骨折早期救治的外科技术[J]. 创伤外科杂志, 2019, 21(05):85-87.[4] Young P J , Prescott H C . When less is more in the activemanagement of elevated body temperature of ICU patients[J]. Intensive CareMedicine:1-4.
[5] Meghan Delaney, Silvano Wendel, Rachel S Bercovitz, Joan Cid,Claudia Cohn, Nancy M Dunbar, Torunn O Apelseth, Mark Popovsky, Simon JStanworth, Alan Tinmouth, Leo Van De Watering, Jonathan H Waters, Mark Yazer,Alyssa Ziman,Transfusion reactions: prevention, diagnosis, and treatment,TheLancet,Volume 388, Issue 10061,2016,Pages 2825-2836,ISSN0140-6736,https://doi.org/10.1016/S0140-6736(15)01313-6.
来源:护士网官微